O脚の原因は足の小指?病院では教えない、O脚の本当の原因と治療法。手術をせずに自宅で治す、足指体操と魔法の靴下の驚くべき効果!
60代以上の女性の悩みで上位にランクインする「O脚(変形性膝関節症:へんけいせいひざかんせつしょう)」。一般的に医療機関では、O脚(変形性ひざ関節症)は「自然治癒は望めません」と言われます。 一度すり減った軟骨は放置しても元どおりにならないことが通説です。しかし、ひざが変形してしまうのには「ある法則」の上に成り立っている。そのため、その法則を利用してケアを行うことで、自然治癒力を利用し、すり減った軟骨を自宅でカンタンに元に戻すことが可能なのです。
この足育塾では、O脚(変形性膝関節症)の治療や症状改善に役立つ足指体操、矯正用サポートソックス、靴選びについて解説したいと思います。今回のテーマは「O脚とは?本当の原因と治療法」です。実を言うと、私の妻もひどいO脚でしたが、原因は「足の小指が浮き指」でした。小指をつけると1週間でO脚がまっすぐになり、体の不調がみるみる改善したのです。

↓こちらの記事に妻のO脚が改善した経緯を記載しています。
O脚とは?
加齢、肥満、遺伝的因子、力学的負荷など、多くの原因が関与して発症する疾患とされています。無理な力が膝にかかり、関節の表面を覆っている関節軟骨が徐々にすり減ってきて、関節に炎症が起こり、これが痛みに大きく影響します。一般的には「使いすぎ」によるすり減りや関節の変形が起こる疾患と言われていますが、実はそうではありません。ここでは、病院では決して教えられることのないO脚の意外な原因と、予防・治療法をお教えしたいと思います。O脚の変形が進行すると強い痛みなどの自覚症状が出て、QOL(生活の質)が低下するだけでなく、治療の選択肢も限られていきます。 そのため、骨質が良い早期の段階でO脚の治療を開始することが重要です。
60代以上の女性で膝の変形が急増中!
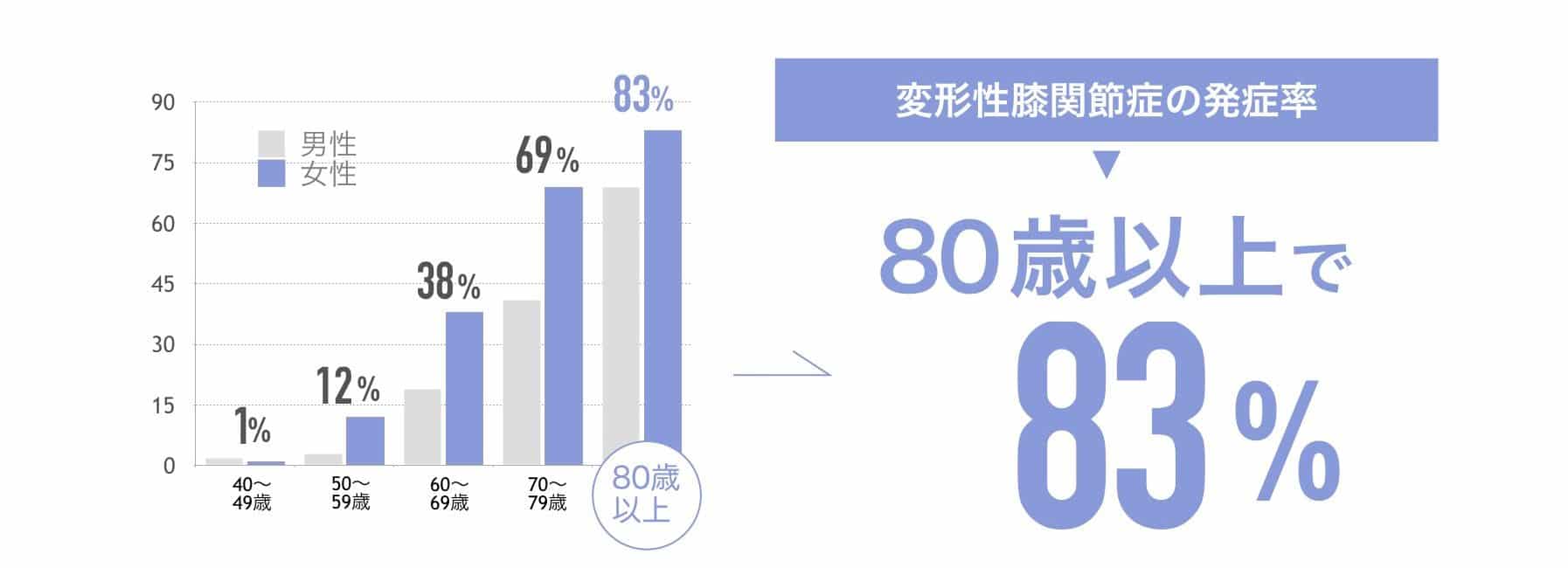
年齢別・性別の割合のデータの図:
一般的には、中高年(50歳以上)の女性に多く、40歳代から徐々に増え始めます。60歳代の女性の約40%、70歳代の女性の約70%がO脚と言われています。O脚が進行するとこわばり感から始まり、徐々に正座、しゃがみ込み、階段昇降などで膝が痛むようになります。

進行していく過程では、就眠時や安静時にも痛みを感じることがあり、膝を完全に伸ばすことが困難となってきたりします。さらにO脚が進むと、階段のみでなく平地での歩行にも支障をきたすようになります。日常生活上で支障をきたすようになると、かなりO脚が進行している可能性が高くなります。
O脚は要支援・要介護の原因 第1位!日本人の5人に1人がO脚変形!
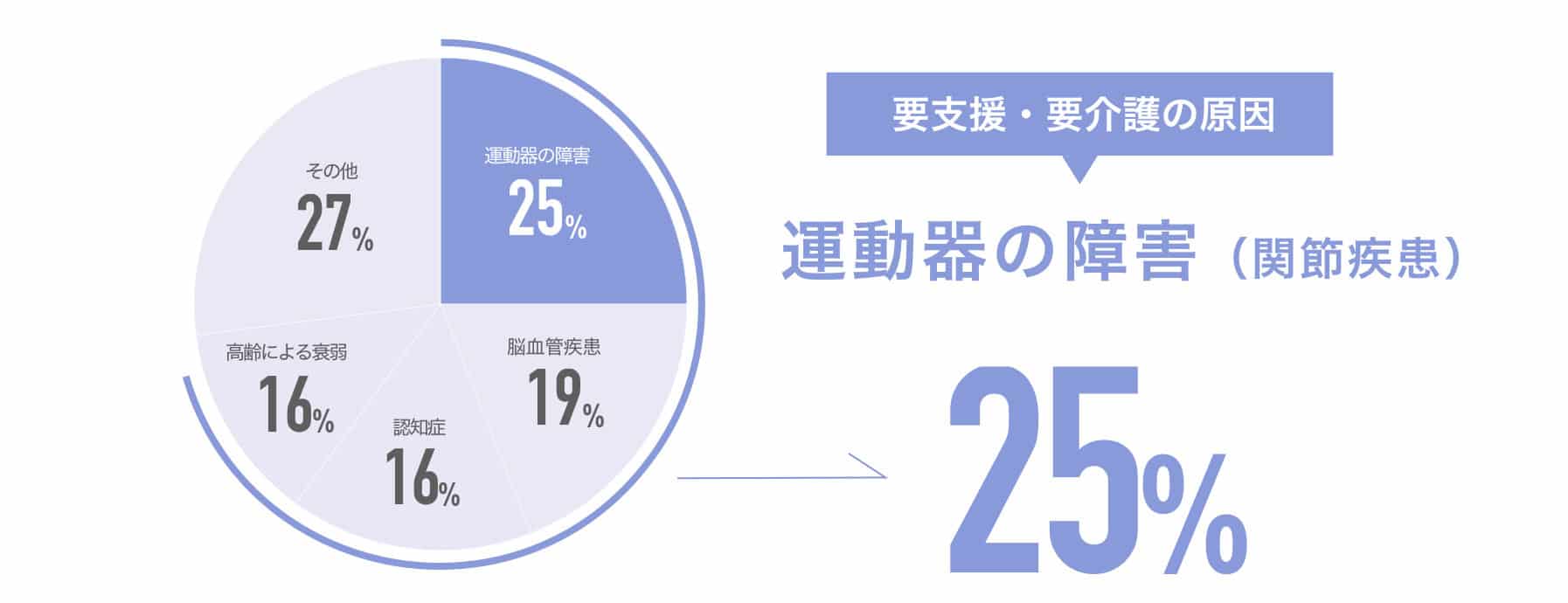
要支援になる原因:
高齢者が要支援になる原因の1位,要介護になる原因の4位がO脚を含む関節疾患で、膝の動きが悪くなることが高齢者の生活の質(quality of life: QOL)を著しく低下させています。

日本のO脚の患者数(40 歳以上)は、レントゲンにより診断される患者数は 2,530 万人(男性 860 万人,女性 1670 万人)となり、O脚の症状が出ている方は約 800 万人とされています。潜在的な患者数(X線診断による患者数)で約3000万人との推定もあり、国民の4人に1人、高齢者の2人に1人という疾患である。

手術療法のひとつ人工膝関節置換術も毎年4万件以上行われています。日本においてO脚の予防と進行防止を目的とした治療方法の確立が急務とされています。
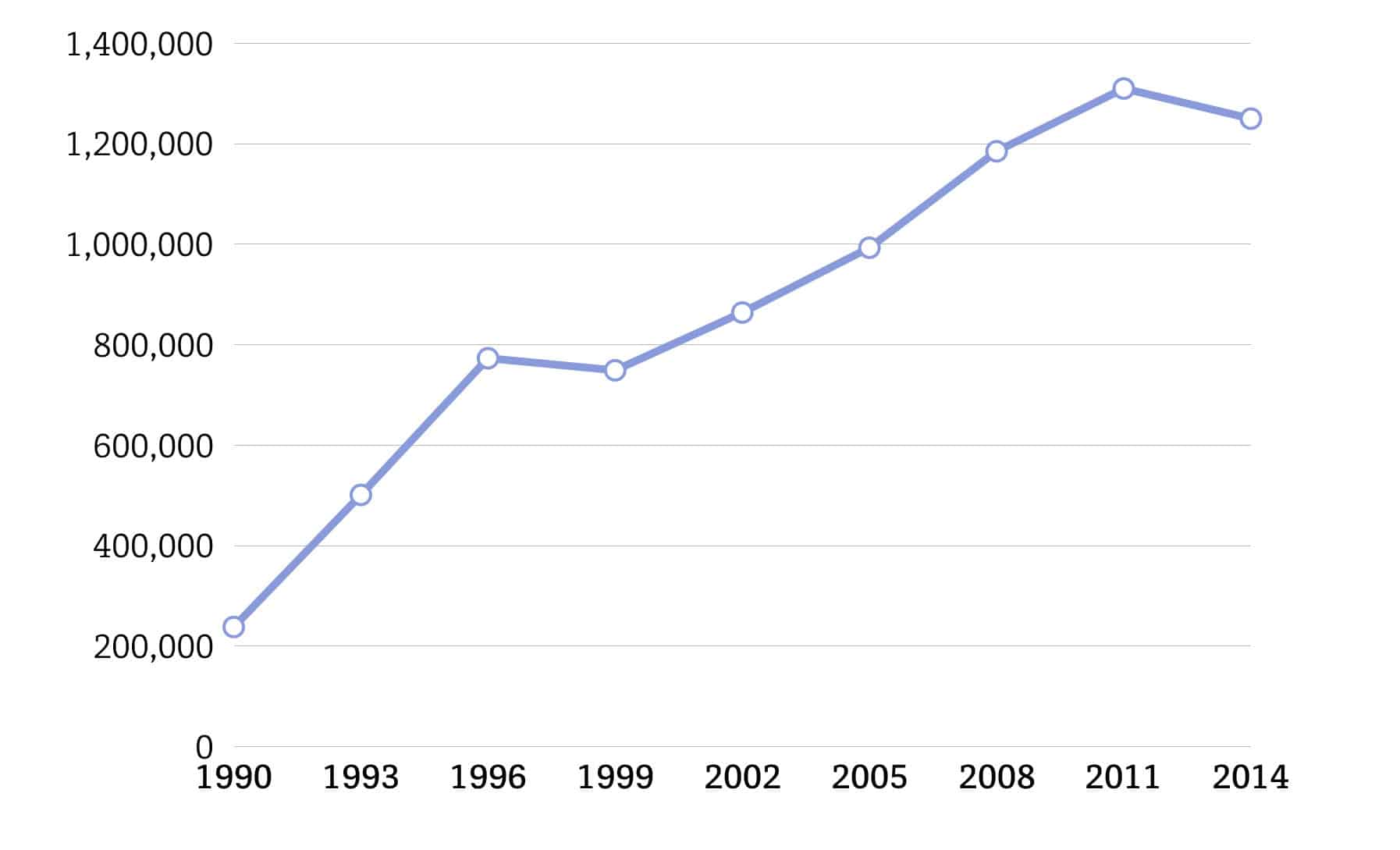
患者総数の推移の図
O脚の原因は足の小指!遺伝や加齢の影響はない
O脚の発症や進行には、一般的に様々な要因が関係しているとされています。はっきりした原因は分かっていませんが、長い期間ひざに負担がかかることで、ひざの関節でクッション機能を果たしている軟骨に傷がつくことが原因と言われています。

加齢
関節の中にあって軟骨に栄養を供給しているヒアルロン酸が加齢に伴い減少することで、軟骨が傷つきやすくなると言われています。
太り過ぎ
人が歩くときには、体重の約3.1倍の負荷がひざにかかるため、体重が重いほどひざに負担がかかりやすく、軟骨や半月板が傷つき発症しやすくなると言われています。ところがO脚と肥満は無関係であるということは、海外では13年以上前から実証されています。
私もこれまでのべ6万人以上の患者様の治療を行ってきましたが、体重や年齢に関係なく改善して行く人を数多く見てきました。本当に体重や年齢のせいであれば、太ったアメリカ人には膝痛の人が多いはずですし、歳をとれば全員が膝痛に悩まされることになります。しかし現実は若い人でも痩せている人でもO脚と診断されることもある。
運動不足
運動不足で脚の筋肉が衰えてくるとひざに大きな負担がかかってしまい、ひざを動かしたときの衝撃が吸収できにくくなって痛みを生じます。
性別
女性に多く発症することが分かっています。閉経などホルモンのバランスも影響していると考えられています。
遺伝
最近ではさらに遺伝的要因が大きく影響していることが明らかにされています。
O脚の診断法(検査)
問診・診察

問診では、主に膝の痛みなどの自覚症状について確認します。病院によっては、世界的な評価をうけた25問からなる「質問票」(日本版変形性膝関節症機能評価尺度)があり、これによって、単に痛みの強さだけでなく、日常生活にどの程度悪影響が出ているのかを、短時間に把握することができます。
検査
レントゲン検査(X線撮影)では、膝関節の状態を観察します。X線撮影は立った状態で行います。O脚の場合には、X線写真で軟骨の下にある骨が硬くなる「軟骨下骨硬化」や、関節のすきまが狭くなる「関節裂隙の狭小化」、とげ状の骨である「骨棘」などがみられます。
レントゲン検査(X線撮影)以外に、必要に応じてMRI検査、関節液検査、血液検査を行う場合があります。
O脚の進行度分類
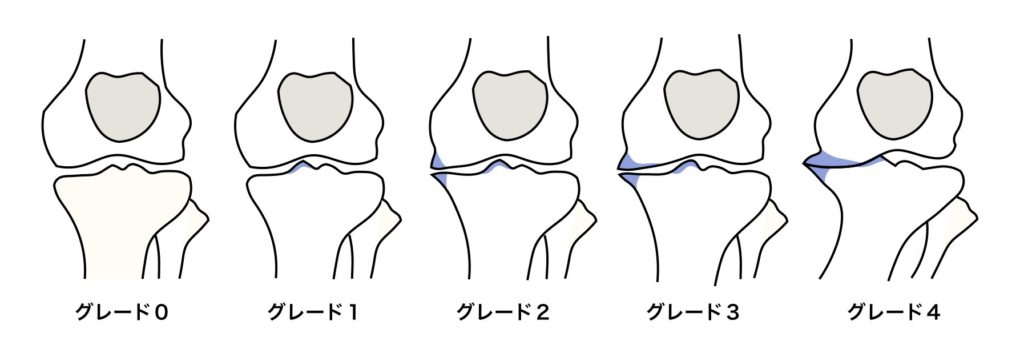
現在,O脚の診断基準として使われるのは,X線撮影によるKellgren-Lawrence(KL)分類です。KL分類では 骨棘の形成や関節裂隙の狭小化,軟骨下骨の骨硬化を基準として5段階で重症度を評価しますが、大きな骨棘と強い痛みを有する症例でも関節裂隙の狭小化がなければ軽症と診断されるなど,実際の臨床像との間にずれが生じることがあります。また、診断が医師の主観に委ねられるため、同じ画像でも医師によって診断が異なる可能性があります。一般的に、グレードⅡ以上の場合にO脚(変形性膝関節症)と診断されます。
| グレード0 | 正常 |
| グレード1 | 骨棘の可能性、関節裂隙狭小化の疑い |
| グレード2 | 明確な骨棘、関節裂隙狭小化の可能性 |
| グレード3 | 中等度で複数の骨棘、明確な関節裂隙狭小化、骨硬化、骨端部変形の可能性 |
| グレード4 | 大きな骨棘、著明な関節裂隙狭小化、高度の骨硬化、明確な骨端部変形 |
O脚による疼痛は,内側関節裂隙や膝窩部を中心として広範囲に発生し、KL分類で重症度が高い例ほど痛みが発生する傾向が見られますが、ROAD(Research on Osteoarthritis Against Disability)StudyでKL分類3以上の群の疼痛保有率が男性約40%、女性約60%にとど まっていたように、重症度が高ければ必ず痛みがあるわけではありません。
病院でのO脚の治療は対症療法が基本
O脚の治療目標は、痛みを軽減して膝関節機能の改善を図り、日常生活動作を低下させないことです。治療は、主に「保存療法」と「手術療法」に分けられます。進行度にかかわらず、まず保存療法を行いますが、保存療法を行っても痛みが軽減せず日常生活に支障をきたす場合には、手術療法が考慮されます。
保存療法では「生活指導」を基本として、「食事療法」「運動療法」「物理療法」「薬物療法」「装具療法」を組み合わせて行います。
生活指導

膝の痛みのため体を動かさず運動不足になると、膝を支える筋力が低下し、体重増加を招きます。その結果、膝への負担が増え、痛みが増すという悪循環をきたします。保存療法の基本として、まずは運動、減量や食事を中心に生活指導を行います。
食事療法

栄養指導では、特に高齢者の方はたんぱく質摂取が極端に少ないことが挙げられます。食生活に気を配り、カルシウムやビタミンは積極的に摂取している人でも、肉、魚、卵などの筋肉を作るためのたんぱく質を「コレステロールが高いから」といって避ける傾向があります。
運動療法

運動療法は膝関節周囲の筋力を強化し、膝関節への負担を軽減するために行いますが、変形を抑制する効果はありません。理学療法士による理学療法を受けたとしても、漠然とした下肢筋力増強運動、関節可動域運動、バランス運動が行われているにすぎません。それは、科学的根拠に乏しく、有効性に関する比較検討や費用対効果に関する研究は行われていない等の問題があるからです。
物理療法

運動以外の物理的手段を用いて運動機能の活性化をはかる方法ですが、疼痛緩和、血流改善、関節の動きを改善させる効果があります。 病気そのものを治すためのものではなく、あくまでも対症療法として運動機能の回復を助けるためのもので、変形を抑制する効果はありません。
1. 超音波療法
2. TENS療法
3. EMS
4.マイクロカレント療法
5. 水治療法
6. ホットパック
7. 磁気刺激療法
8. ジアテルミー
9. 干渉波治療
10. レーザー治療
11. 温泉療法
12. 温熱療法
薬物療法

O脚の薬物療法には、「内服薬」「外用薬」「関節内注射」がありますが、病気そのものを治すためのものではなく、あくまでも対症療法として、炎症を抑えて痛みを軽くして回復を助けるためのものです。変形を抑制する効果はありません。
内服薬
1.非ステロイド系消炎鎮痛剤(NSAID)
ソレトン、ボルタレン、ロキソニン等が比較的短時間(30分位)で効果が現れます。
2.漢方製剤漢方薬
体質が合えば効果を期待でき、vzでは、「防已黄ぎ 湯」が痛みと水腫に効果があります。
外用薬
1.塗り薬
2.冷感湿布
3. 温感湿布
4.テープ剤
5.坐薬
皮膚から吸収されて患部に到達して効果を発揮します。強い痛みには対応できず、内服薬のように身体の奥まで効果が届きにくい
関節内注射
1. ヒアルロン酸の注入
関節軟骨の被膜保護、潤滑改善、軟骨修復、消炎鎮痛作用があります。 週1回、計5回ほどで改善する人が多く、疼痛改善率は90%以上と言われています。誰にでも効くわけではなく、変形の程度により効果が低い方もいます。
2. ステロイドの注入
抗炎症作用による強い鎮痛作用があります。ヒアルロン酸でも効果が見られない場 合や痛みがひどい急性期に使うと効果的です。ただし、繰り返して使うと軟骨破壊 が進むこともあるので、最低でも2週間以上間隔をあけて頻回には使わない方が良い注射と言われています。
3. 伏在神経ブロック注射
O脚により過敏になった膝内側の神経の興奮を抑えることで痛みをとる太ももの内側にする注射。関節内注射でも良くならない例にも有効で、疼痛改善率は90%以上と言われています。
装具療法

膝の変形によって不安定になってしまった膝関節の補強や、膝関節への負担を減少するために足底装具、機能的膝装具、サポーター、杖などが用いられます。 日本人の場合はO脚が多いため、骨の形状から膝の内側の軟骨だけすり減り減っていき、O脚に発展することが多いため、 この進行を抑制するために靴の中敷に特殊な足底挿板 (そくていそうばん) )=オーダーインソールを敷く装具療法がよく用いられています。疼痛の軽減、バランス能力の改善効果はあるものの、変形を抑制する効果はありません。
O脚の手術費用は60万円以上!足指体操で重症化を予防できる
保存療法を行っても十分な効果が得られず、日常生活に支障をきたす場合には、手術療法を行います。O脚に対して行われる主な手術には、「関節鏡視下手術(かんせつきょうしかしゅじゅつ)」「高位脛骨骨切術(こういけいこつこつきりじゅつ)」「人工膝関節置換術(じんこうかんせつちかんじゅつ)」があります。
O脚の手術費用

保険を使う場合は、人工膝関節置換術の場合は60万円に上限が定められています。 医療保険など軽減制度が適用できると、いずれも約10万の費用ですみます。 実際に払う費用は97,430円に入院費や食事代を加えた額となります。 よって、約10万円程度で手術を受けて頂くことができます。高額療養費制度を利用すると57,600円が1ヶ月あたりの自己負担限度額になります。(2019年4月1日現在)
人工ひざ関節一式の価格: 約60万円 ⇒ 実際の負担額: 約10万円
O脚の代表的な3つの手術
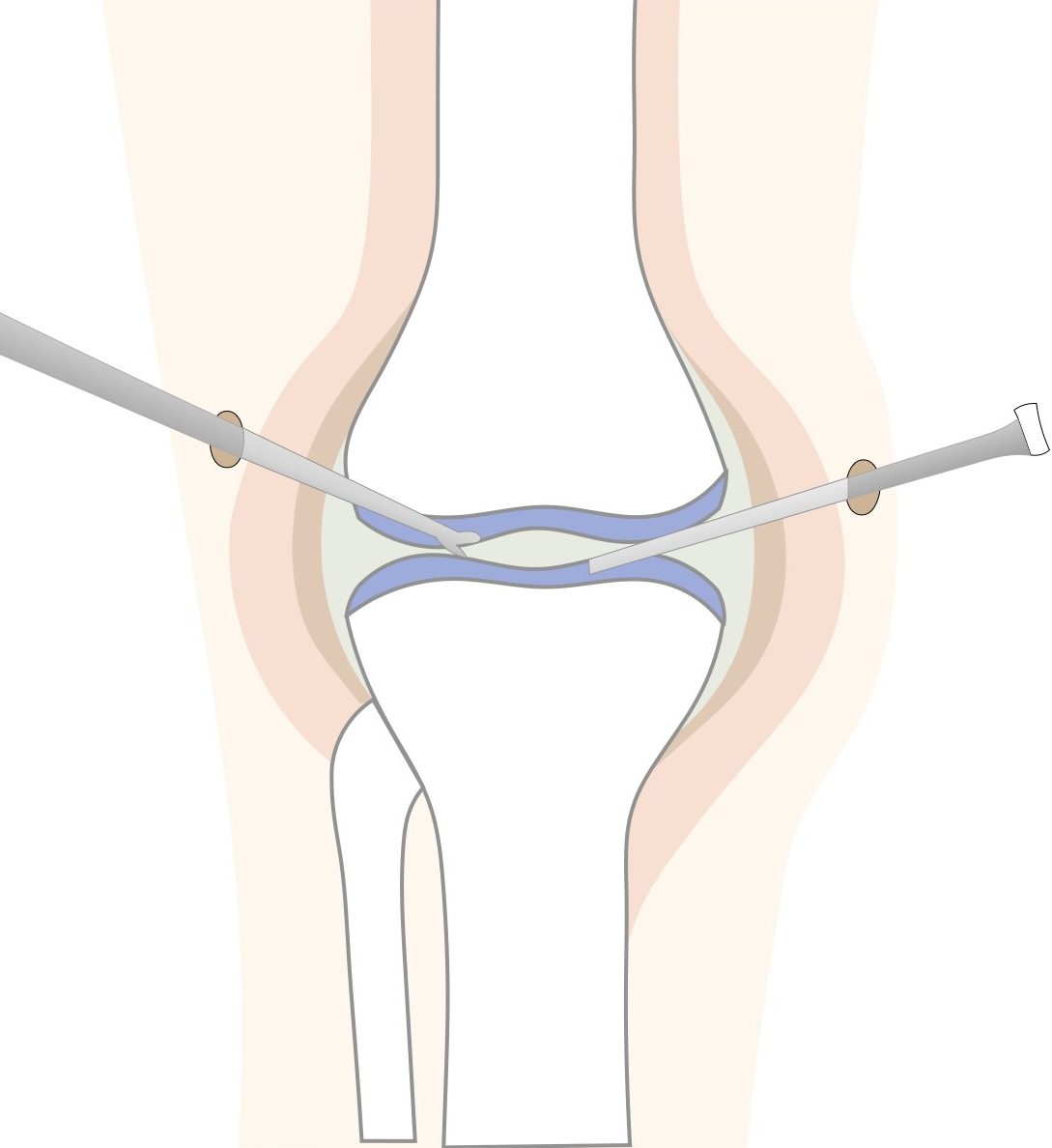
関節鏡視下手術(かんせつきょうしかしゅじゅつ)
関節の変形が軽度で、半月板の損傷や関節の内側を覆う滑膜の炎症が痛みの主な原因となっている場合に行う手術です。内視鏡を関節内に入れて内部の様子をモニターで見ながら、軟骨片を取り除いたり、痛んでいる半月板や炎症性の滑膜を部分的に切除したりします。体への負担は少ないですが、効果が続かないと言われています。
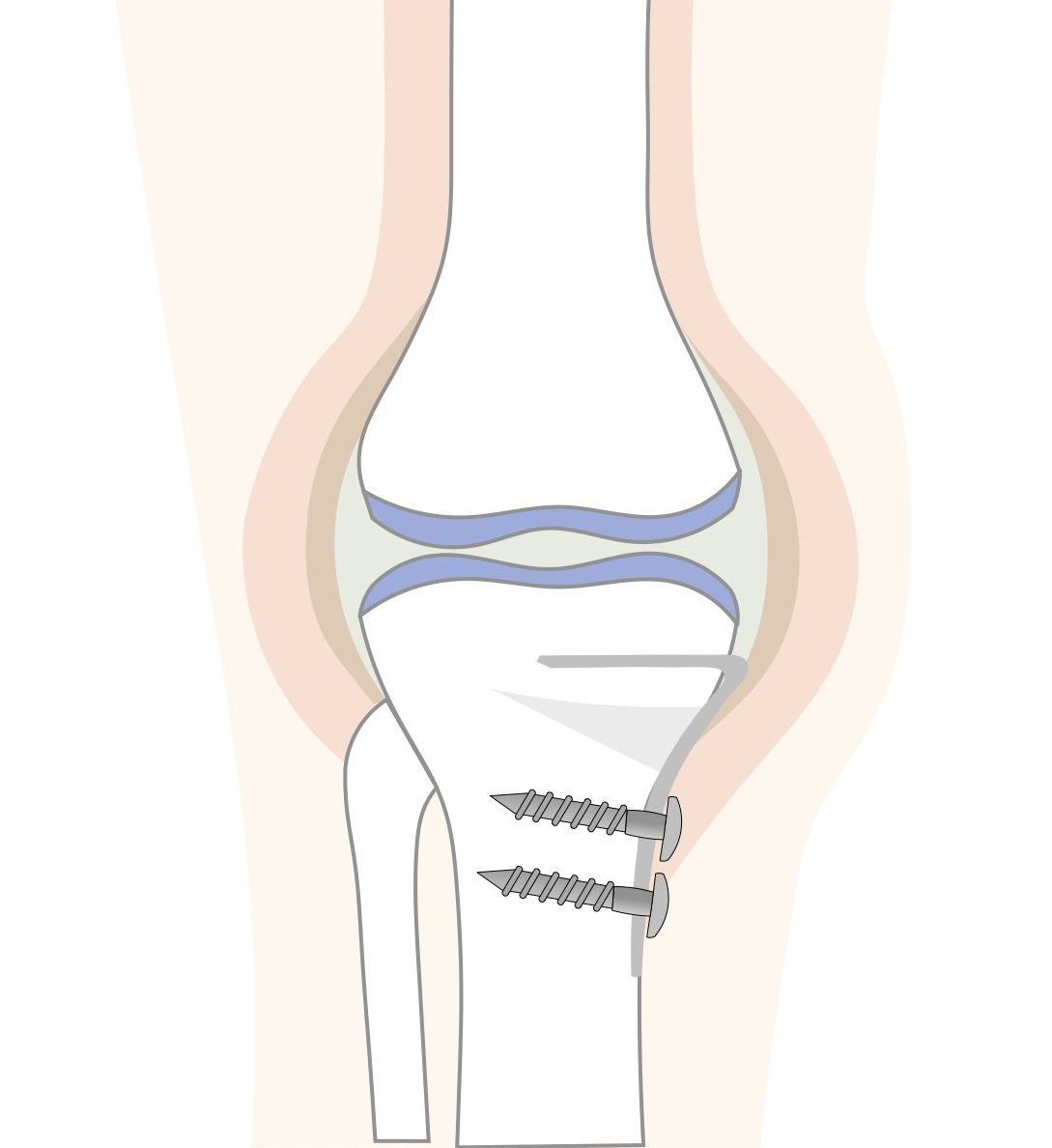
高位脛骨骨切術(こういけいこつこつきりじゅつ)
すねの骨(脛骨)の一部を切ってO脚を矯正することで、膝の内側の関節面に集中した体重の負担を膝全体にバランスよくかかるようにする手術です。自分の膝関節を温存することができ、治療後は日常生活動作やスポーツも可能になりますが、日常生活に戻るまでには時間がかかります。
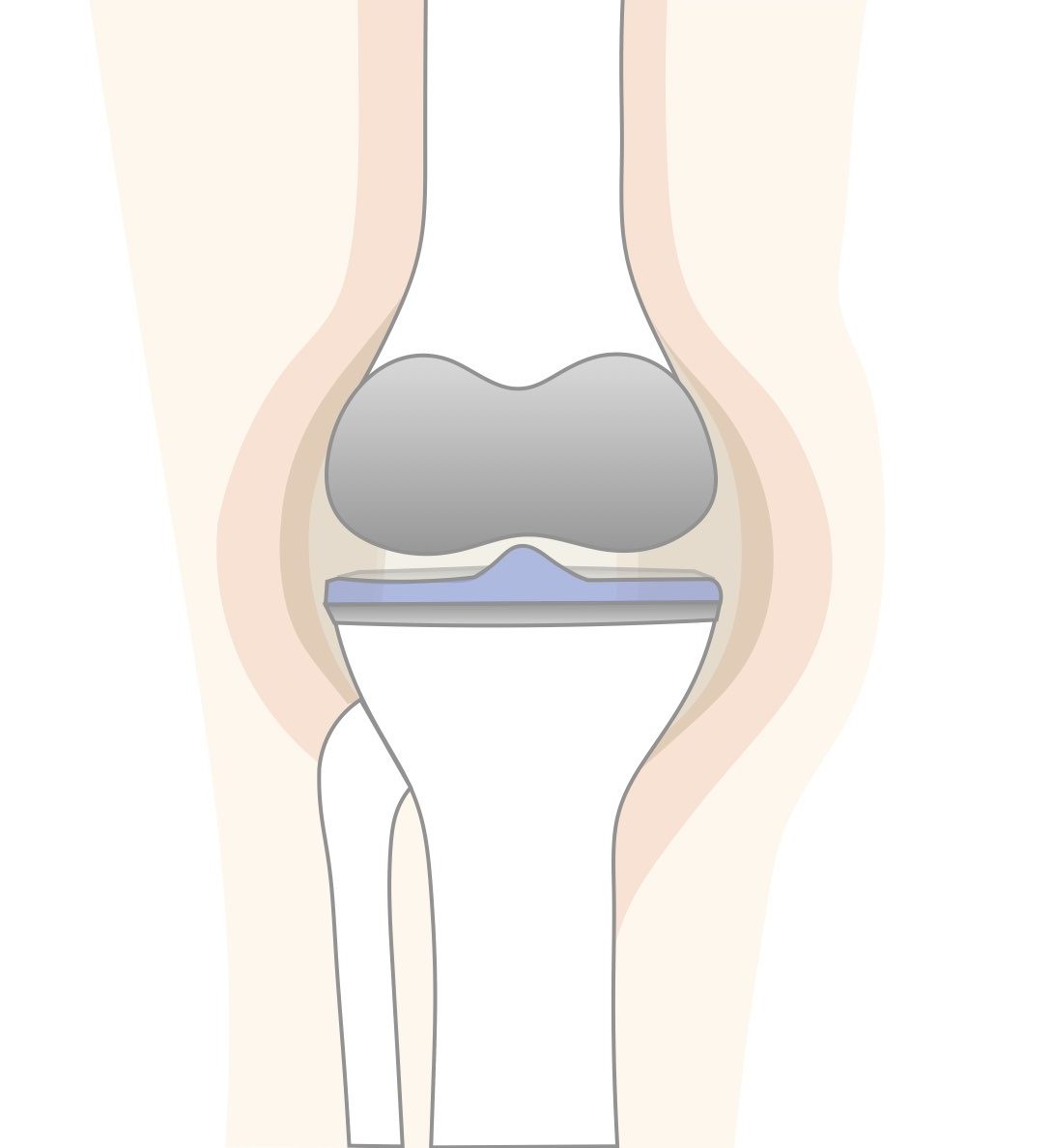
人工膝関節置換術(じんこうかんせつちかんじゅつ)
関節軟骨のすり減りで痛みの原因になっている関節の表面を切除し、人工関節(インプラント)に置き換える手術です。膝関節が大きく変形し、痛みで歩行が困難になったような場合に行います。膝関節全体を置き換える「全置換術」と、部分的に置き換える「片側置換術」があります。術後にリハビリテーションを行うことによって日常生活動作は可能になりますが、激しい運動や正座はできなくなります。
O脚で人工関節の手術をしたのに、膝の痛みが取れなかったと訴える人はかなり多いですね。私のところにもそんな方が数多く訪れています。私としては、重度のO脚で正座ができない状態であっても、適切なトレーニングを行えば、膝の痛みも改善し、再び正座ができるようになったという方を数多く見てきています。下記サイトを参照にしてみてください。
O脚を根本から解決する方法
O脚の意外な原因とは?
O脚の原因は下腿骨の変形にあった!
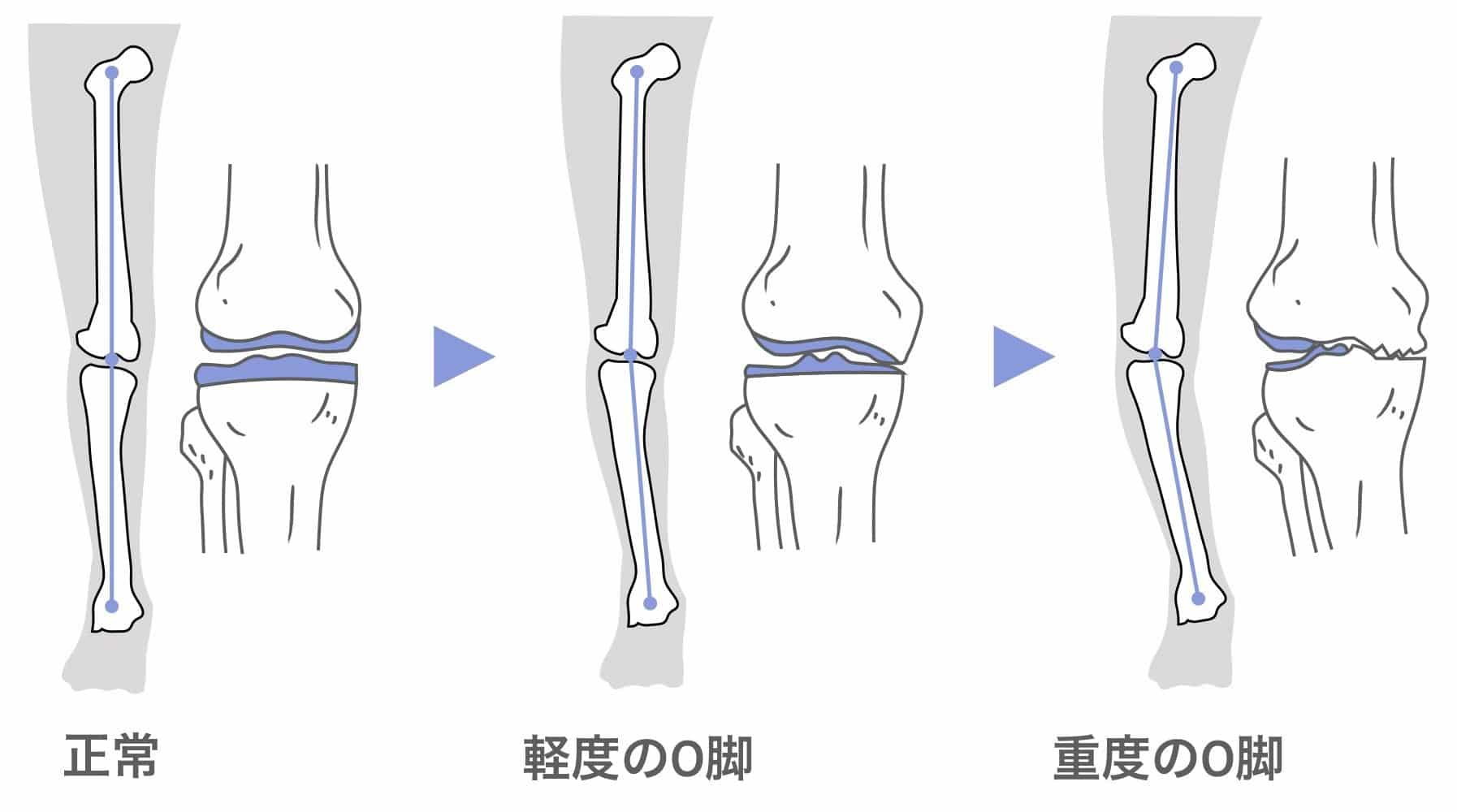
日本人に多いといわれるO脚の方は、もともとO脚になりやすいことが分かっています。なぜならO脚の場合、すねの骨が内側に弯曲(わんきょく)しているので、 体重のかかり方から内側の軟骨ばかりが擦り減り、それが長期間続いた結果、膝関節に負担がかかるためです。また、閉経後の女性は、ホルモンバランスの変化により骨がもろくなるといわれています。そのためにO脚になりやすいことが分かっています。
下腿骨の変形の原因とは?
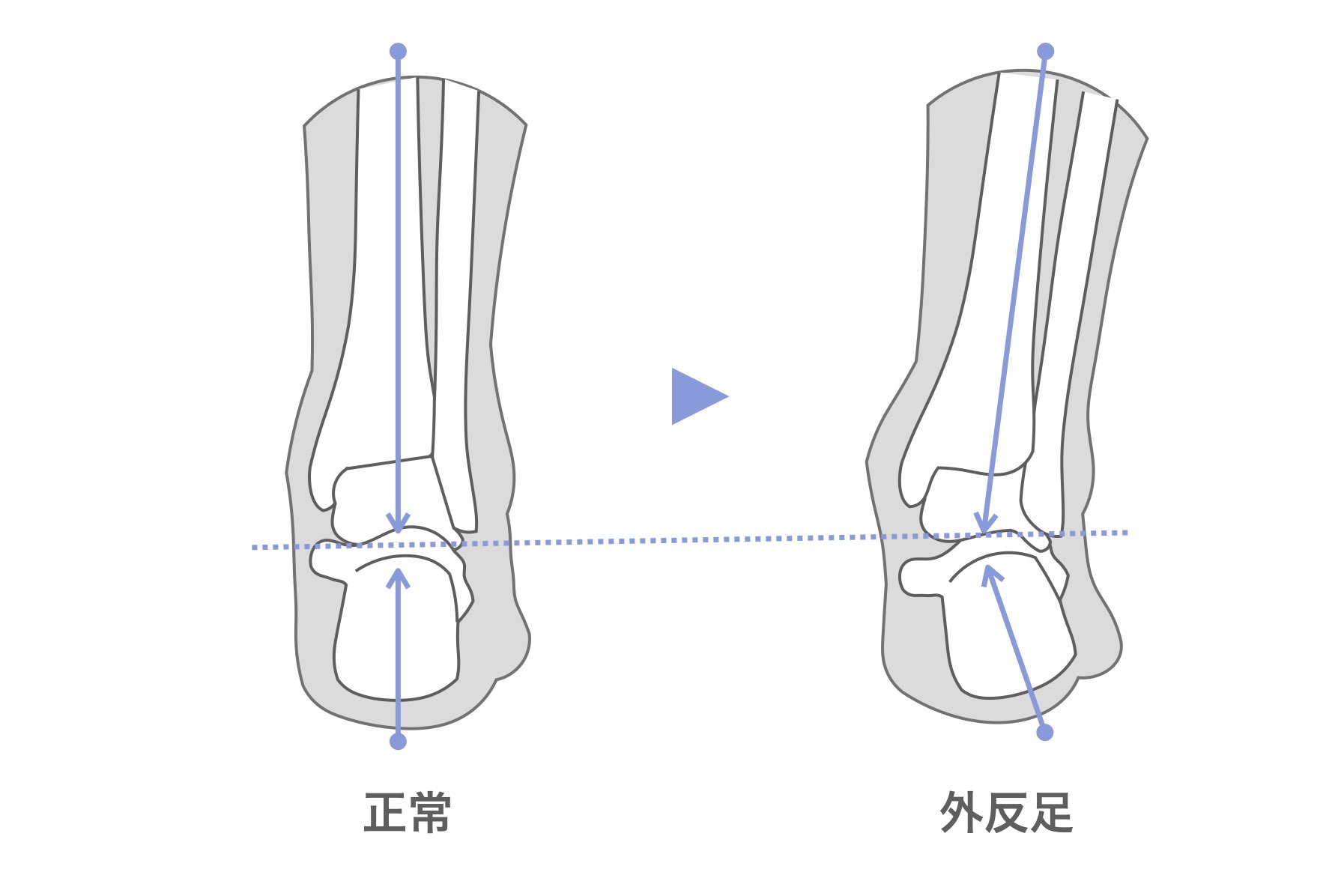
O脚の原因である下腿骨が外側にひらく要因の一つに、外反足というものがあります。これは、足の筋力の低下によって、かかとの骨をまっすぐに保つことができなくなり、足が外に倒れて下腿骨(ひざ下の骨)が外に弯曲すること(わんきょく)します。
外反足のもう一つの原因
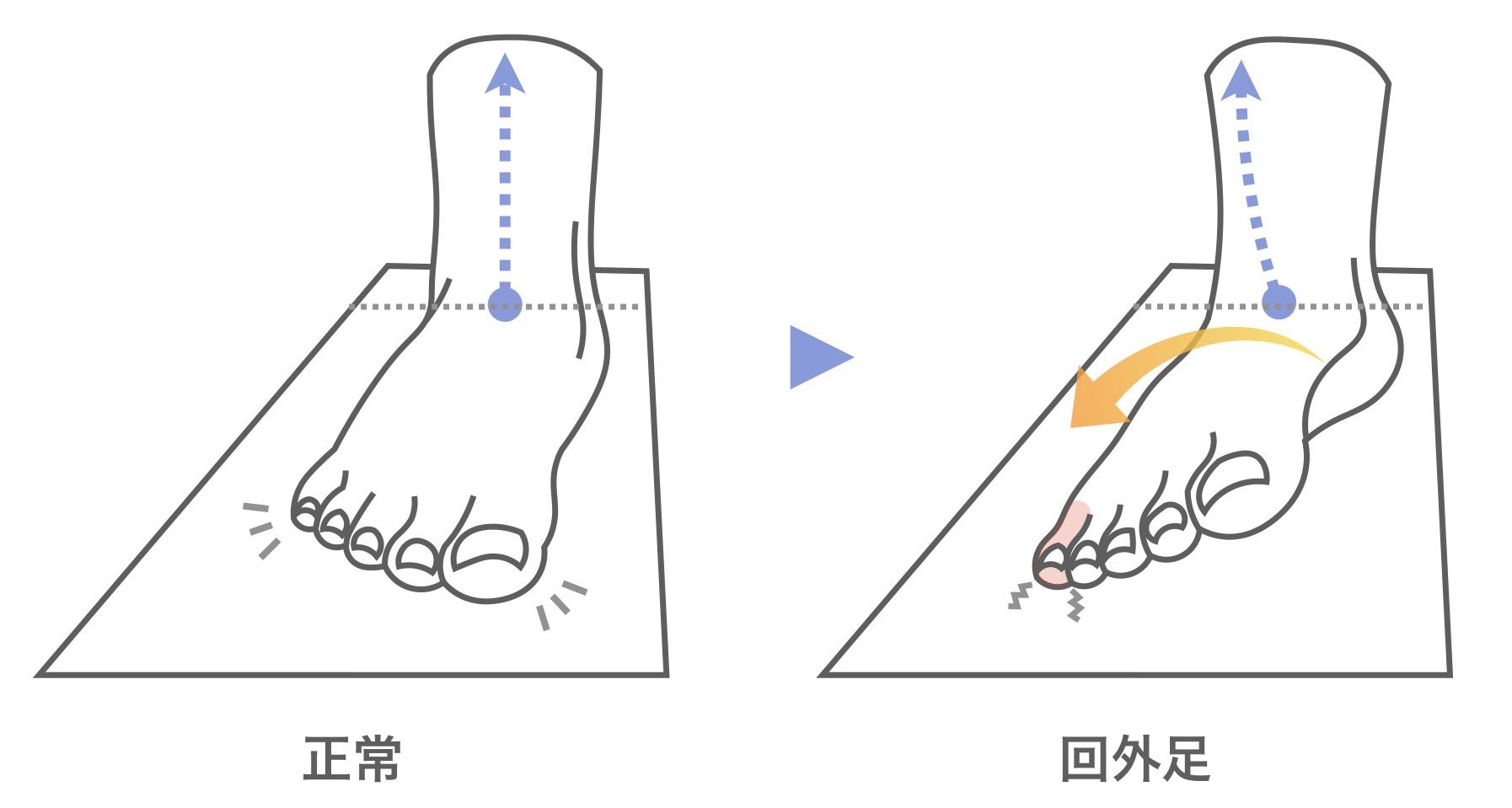
O脚のもう一つの原因が、足指の変形(内反小趾)もしくは小指の機能不全です。小指は足にかかった体重が外に倒れないようにするためのストッパーなので、小指が使えなくなると、足が外に倒れて下腿骨(ひざ下の骨)が外に弯曲すること(わんきょく)します。
足指が変形しないようにすることが、O脚予防には重要になります。そのためには、靴の中で足が滑らない工夫がとても大切なのです。
小指の変形とは?
小指の変形には「浮き指」「内反小趾(ないはんしょうし)」「寝指(ねゆび)」の3種類があります。浮き指に関しては下記サイトを参照してください。
内反小趾や寝指に関しては下記サイトをご参照ください。
小指の変形・機能不全を治せば、自然と膝が閉じてO脚は改善していく!
上記のようにO脚の原因には3通りあります。
①小指の機能不全→足部が外側に倒れる→下腿骨が外側に倒れる→膝関節が変形する
②小指の変形→足部が外側に倒れる→下腿骨が外側に倒れる→膝関節が変形する
③足指の変形→足部の筋力低下→踵骨が内側に倒れる→下腿骨が外側に倒れる→膝関節が変形する
③に関しては、浮き指や屈み指などの足指変形により起こるものです。いずれにしても、足指の変形を治さないとO脚の根本的な解決には至らないとも言えます。
O脚を自宅で治す唯一の方法!

私自身、老人指定病院で5年間の理学療法士経験があり、大いなる期待を抱いてリハビリテーションを行なっていました。しかし、従来の対症療法中心の治療では、骨の変形を治す根本的な解決には繋がらないことから、失意の中で病院を辞めた経緯があります。
その後「何か歩けない人を歩けるようにする方法はないか」と模索する中で、妻のO脚改善をきっかけに足指の研究をスタート。長年苦労した末に、ようやく足指を広げて伸ばす「ひろのば体操」でO脚の症状を改善することを発見しました。
もちろん、先天的に骨の変形が激しい場合など、手術でしか治せないケースもありますが、後天的なO脚は足の筋力低下を改善することで、手術を回避することができるケースは多いものです。
O脚は原因を理解した上で、継続的に自宅でセルフケアを行っていくことで、症状の緩和や骨の変形の改善を目指すことが可能な病気です。O脚は「足の筋力の低下」という根本原因があり、足の筋力をつけていけば十分にセルフケアで改善できるものなのです。その基本となるのが「ひろのば体操」と「YOSHIRO SOCKS」なのです。
小指の浮き指を改善させるために開発したひろのば体操とは?
独自の形状記憶構造を持った「YOSHIRO SOCKS」は、外反母趾や内反小趾などの足指の変形を効率的に広げ理想的な足指の形に近づけていきます。細かな工夫やこだわりがたくさん詰まったYOSHIRO SOCKSを、是非体感してみてください。
O脚を改善させるために開発したYOSHIRO SOCKSとは?
独自の形状記憶構造を持った「YOSHIRO SOCKS」は、外反母趾や内反小趾などの足指の変形を効率的に広げ理想的な足指の形に近づけていきます。細かな工夫やこだわりがたくさん詰まったYOSHIRO SOCKSを、是非体感してみてください。

O脚を自宅で治した方の紹介
O脚の改善例1

O脚の改善例2

O脚により、正座ができなかったAさん。ひろのば体操+YOSHIRO SOCKSにより、膝の痛みは改善し、正座もできるようになった。
O脚の改善例3

O脚により、正座ができなかったKさん。ひろのば体操+YOSHIRO SOCKSにより、その場で膝の痛みは改善し、2週間後には正座もできるようになった。
O脚の改善例4

O脚により、正座ができなかったNさん。ひろのば体操+YOSHIRO SOCKSにより膝の痛みは改善し、2週間後には正座もできるようになった。
・変形性膝関節症について
1)Yoshimura N, et al. J Bone Miner Metab 2009; 27: 620-628
2)吉村典子:一般住民における運動器障害の疫学―大規模疫学調査 ROAD より.THE BONE 24:39-42,2010.
3)村木重之,阿久根徹,岡 敬之・他:腰椎圧迫骨折は他の慢性疾患よりも QOL を低下 させる‐ROAD study‐.オステオポローシス・ジャパン 18:33-37,2010.
4)厚生労働省:平成 19 年度国民生活基礎調査の概況. http://www. mhlw.go.jp/toukei/list/20-19-1.htm1
5)Muraki S, et al. Osteoarthritis Cartilage 2009; 17: 1137-1143)
6)Prevalence of radiographic knee osteoarthritis and its association with knee pain in the elderly of Japanese population-based cohorts: the ROAD study.Muraki S, et al. Osteoarthritis Cartilage 2009; 17: 1137-1143
7)Zhang W, Moskowitz RW, Nuki G, et al.: OARSI recommendations for the management of hip and knee osteoarthritis, part I: critical appraisal of existing treatment guidelines and systematic review of current research evidence. Osteoarthritis Cartilage 15: 981-1000, 2007.
8)Zhang W, Moskowitz RW, Nuki G, et al.: OARSI recommendations for the management of hip and knee osteoarthritis, Part II: OARSI evidence-based, expert consensus guidelines. Osteoarthritis Cartilage 16: 137-162, 2008.
9)Zhang W, Nuki G, Moskowitz RW, et al.: OARSI recommendations for the management of hip and knee osteoarthritis: part III: Changes in evidence following systematic cumulative update of research published through January 2009. Osteoarthritis Cartilage 18: 476-499, 2010.
10)AAOS Guideline on the Treatment of Osteoarthritis (OA) of the Knee http://www.aaos.org/Research/guidelines/GuidelineOAKnee.asp
・変形性膝関節症の原因について
11)Doherty M: Risk factors for progression of knee osteoarthritis. Lancet 358: 775-776, 2001.
12)大森 豪:変形性膝関節症の病態と悪化因子.新潟医学会雑誌 117:397-400,2003.
13)Blagojevic M, Jinks C, Jeffery A, et al.: Risk factors for onset of osteoarthritis of the knee in older adults: a systematic review and meta-analysis. Osteoarthritis Cartilage 18: 24-33, 2010.
14)Sudo A, Miyamoto N, Horikawa K, et al.: Prevalence and risk factors for knee osteoarthritis in elderly Japanese men and women. Journal of Orthopaedic Science 13: 413-418, 2008.
15)大森 豪,古賀良生,遠藤和男・他:【変形性膝関節症の基礎と臨床】大規模集団検診 の縦断的調査による変形性膝関節症の発生要因と危険因子.THE BONE 23:27-30,2009.
・診断法について
16)Kellgren JH, Lawrence JS: Radiological assessment of osteo-arthrosis. Ann Rheum Dis 16: 494-502, 1957.
17)赤居正美,岩谷 力,黒澤 尚・他:疾患特異的・患者立脚型変形性膝関節症患者機能 評価尺度:JKOM(Japanese Knee Osteoarthritis Measure).日本整形外科学会雑誌 80:307-315,2006.
18)赤居正美,岩谷 力,黒澤 尚・他:疾患特異的・患者立脚型変形性膝関節症患者機能 評価尺度JKOM(Japanese Knee Osteoarthritis Measure).運動療法と物理療法 16: 55-62,2005.
・装具療法について
19)Gélis A, Coudeyre E, Hudry C, et al.: Is there an evidence-based efficacy for the use of foot orthotics in knee and hip osteoarthritis? Elaboration of French clinical practice guidelines. Joint Bone Spine 75: 714-720, 2008.
・薬物療法について
20)Huskisson EC. J Rheumatol 1995; 22(10): 1941-1946
21)Scott DL, et al. Rheumatology 2000; 39(10): 1095-1101
22)AmericanAcademyofOrthopaedicSurgeons(2008).TreatmentofOsteoarthritis of the Knee(Non-arthroplasty): Full Guideline
23)Zhang W, et al. Osteoarthritis Cartilage 2008; 16(2): 137-162
24)Zhang W, et al. Osteoarthritis Cartilage 2010; 18(4): 476-499
25)Reichenbach S, et al. Ann Intern Med 2007; 146(8): 580-590








