変形性膝関節症の術後に不満を抱く人は約半数|手術をせずに膝の痛みを取る方法
変形性膝関節症で人工関節の手術をしたのに、膝の痛みが取れなかったと訴える人はかなり多いですね。私のところにもそんな方が数多く訪れています。
2003年に、人工膝関節全置換術(TKA)の手術を受けた方の追跡調査が行われました。1996年から2001年の間に手術を受けた患者114人中118人の人工関節置換術(TKA)を受けた方を対象に、手術後の2009年から2010年(2〜7年後)にかけて検査されたものです。55人の患者(58人のTKAを含む)は膝の回復に不満があり、59人(60人のTKAを含む)は膝の回復に非常に満足していると述べています。患者は臨床的にそしてレントゲン写真的に検査されて、そして6分の歩行と椅子 – スタンドテストから成る機能テストを実行しました。全患者が膝の痛みに関する視覚的アナログスケール(VAS、0〜100 mm)、さらに病院および不安およびうつ病スケール(HAD)を記入しました。
・手術をしても全ての方が満足しているわけではなく、半数の方が不満を抱いている
このことを踏まえると、人工膝関節置換術を行う際には慎重に考えていく必要があります。
手術をしても完全に痛みが取れるわけではない
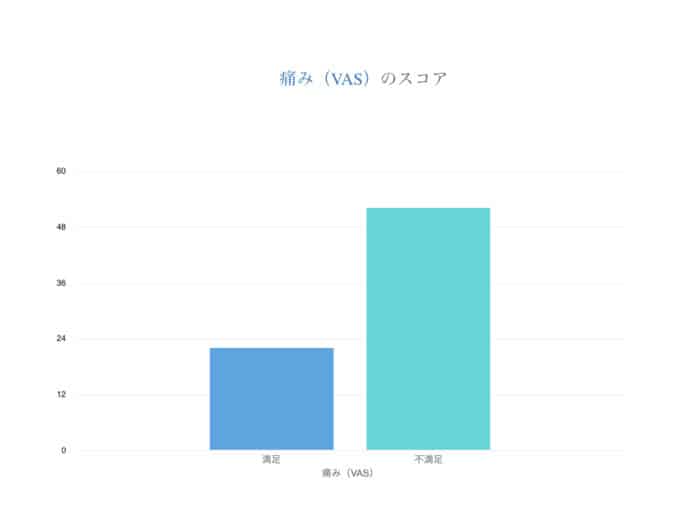
次に、手術に「満足している群」・「満足していない群」では膝の痛みが取れくらい違うのか。不満足な群はVASの平均が52mm、非常に満足した群のVASの平均が22mm、膝痛の平均VASスコアは30mm違うことになります。痛みの尺度で使われるVASとはVisual Analogue Scale と言って、長さ10cmの黒い線(左端が「痛みなし」、右端が「想像できる最大の痛み」)を患者さんに見せて、現在の痛みがどの程度かを指し示す視覚的なスケールです。100mm=最大に痛い、0mmは全く痛くないと判断します。世界的に使われている有名な手法です。ここで注目してもらいたいのは、最初の痛みが100mm(100%)だとすれば、
・満足している方であっても22mm(22%)は痛みが残っている
・満足していない方に関しては52mm(52%)の痛みが残っている
つまりは手術をしたから痛みが全て解決するとは限らないということなのです。
手術をすることで不安が増すこともある
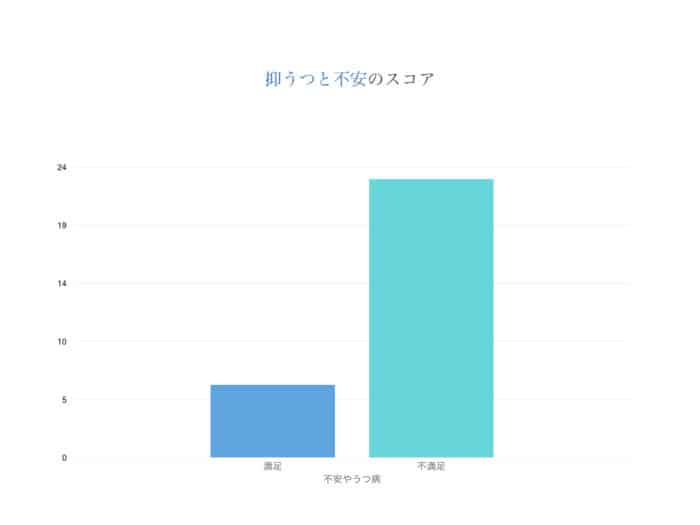
身体的疾患を有する患者の精神症状(抑うつと不安)の測定として使われているHAD尺度では、非常に満足しているグループ(59人中23人)よりも不満足なグループ(55人中23人)の方が軽度、中等度、または重度の不安やうつを示す患者が多く見られました(p=0.001)。さらに、Scottetalの研究グループは2010年に、うつ病と精神的健康の悪さがTKA(人工膝関節置換術)手術患者の不満の程度に影響を与えることを発見しました。Branderらの研究グループでも、うつ病がTKA(人工膝関節置換術)後の転帰に影響を与えることを発見しました。そして、彼らは手術前にうつ病を識別して治療することがTKA(人工膝関節置換術)後の結果を改善するのに重要であるかもしれないと仮定しています。これはどんな治療においても同じことなのですが、メンタルケアというのはとても重要です。単純に「治療」に重点を置いても、心と体は表裏一体なので、すぐに治るか治らないかはスタジオでのカウンセリングで話しをお聞きしている間に判別できます。
手術をすれば元に戻せないが、手術前であれば正座ができるまでに回復する可能性がある
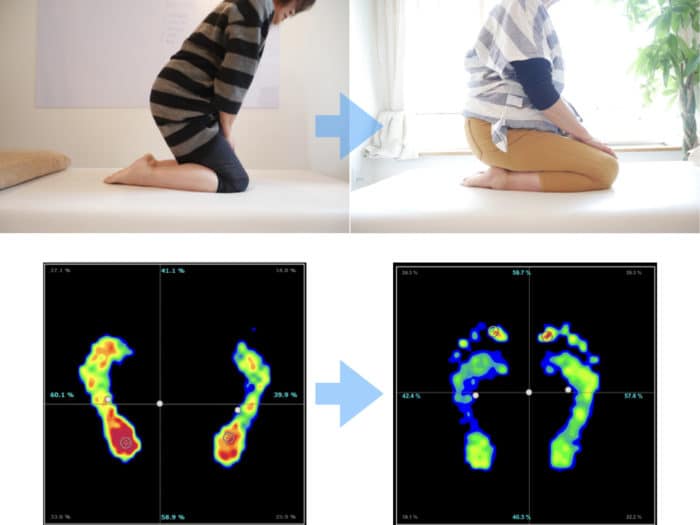
膝関節の平均ROM(Range of motion:関節可動域)は不満足なグループで97度、非常に満足しているグループで108度でした(p <0.001)。正座ができる角度は屈曲130度です。目標可動域は伸展0°、屈曲110°から120°の獲得を目指してリハビリテーションを行うと思いますが、自転車をこげる120度までの回復に届く方はそれほど多くはありません。多少しゃがむことができる範囲の獲得が平均であるので、このことも日常生活上で支障が出るかどうかを検討して手術をすることをオススメします。私としては、重度の変形性膝関節症で正座ができない状態であっても、適切なトレーニングを行えば再び正座ができるようになったという方を数多く見てきています。
上記の方も重度の変形性膝関節症で軟骨のすり減りがあり正座はできませんでしたが、トレーニングを行なったことでわずか1ヶ月で正座ができるまでになりました。
膝はまっすぐになっても足首は曲がっている
まず考えるべきは「どうして膝の軟骨がすり減ったのか」ということと「どうして膝に痛みがではじめたのか」である。膝の変形や痛みは突然空から降ってくるものではなく、必ず「原因」があって「結果」が存在する。まずは膝が変形していくメカニズムについて簡単に説明をします。
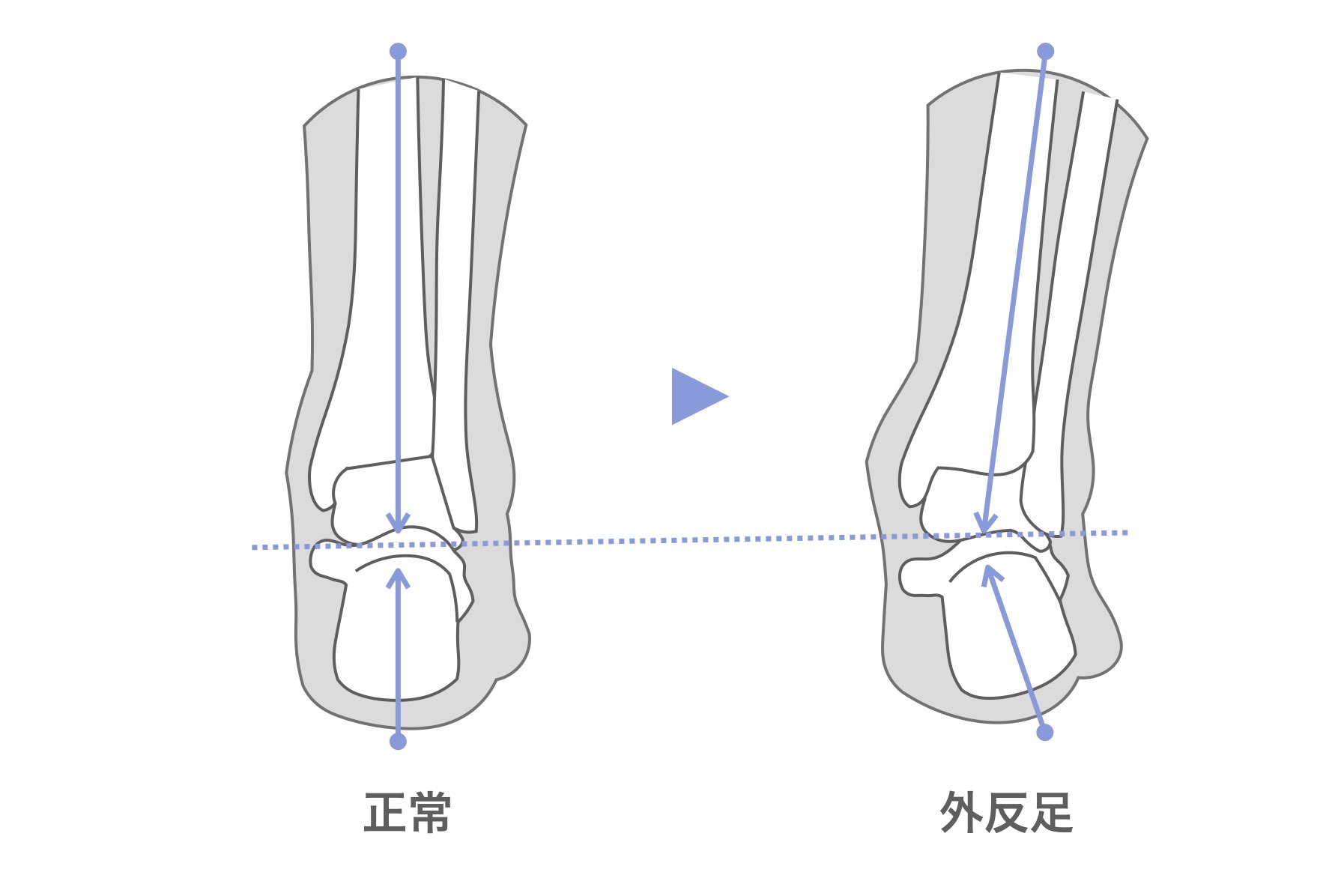
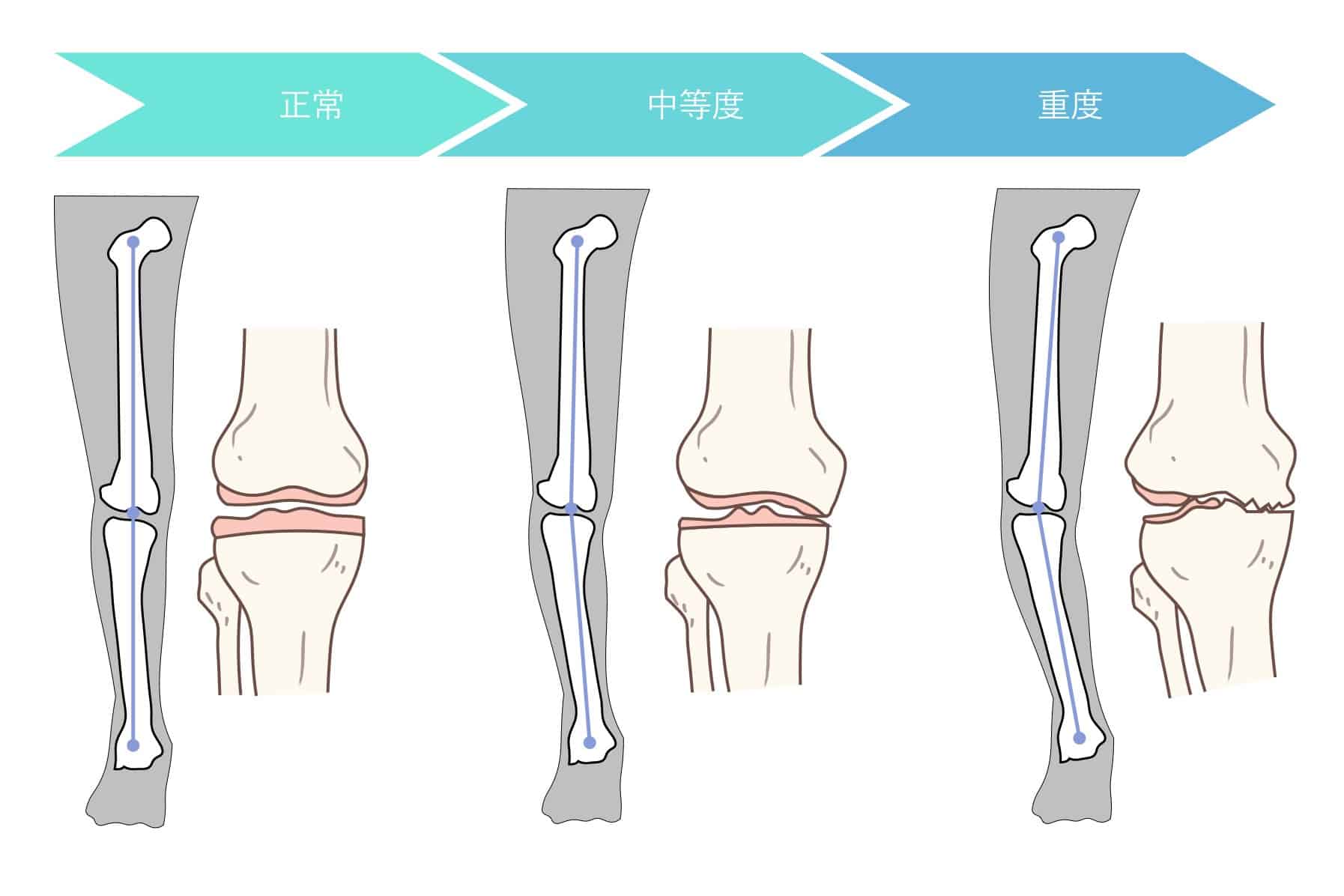
足元の土台である踵骨がゆがむと、それにつられて膝が曲がってバランスを取ろうとします。このバランス機構が働き、下腿骨が外に傾いた状態になると、大腿骨と下腿骨の間にある膝の軟骨の内側が狭くなり、軟骨がすり減っていきます。それが「変形性膝関節症」です。実は変形性膝関節症は、この踵骨の傾きに比例して重症度が増していくのです。
土台である踵の骨をまっすぐにするトレーニングをしないまま膝の治療を行っても、再発を繰り返すか、ほとんど治療効果を得られない可能性が高くなります。ヒアルロン酸注射や痛み止め、人工関節や骨切などの手術を行う場合には、踵骨の傾きを評価してもらい、ニュートラルポジション(正中位)に戻すためのトレーニングを行うことをお勧めします。具体的なトレーニングとしては足趾筋機能療法をベースとして、インソール療法を組み合わせたり、適切な靴選びや履き方を行うことがベストです。
足趾筋機能療法とは
かかとの骨というのは、26個の骨で作られている「足」の一部です。この26個の骨というのは、筋肉や靭帯で支えられているので、筋力が低下すれば骨を支えられなくなります。つまり本質的な治療というのは、足元の筋力を鍛えるということなのです。足の筋力を鍛えるのは手の筋力を鍛えるのと同じで、指をひらいて伸ばした状態から握れば良いだけです。つまり足の場合であれば、足指を使って地面をしっかりと踏み返せば、筋力を取り戻すことができるのです。この「足指を使って地面を蹴る」ことができるようになるために考案されたものが「足趾筋機能療法(そくしきんきのうりょうほう)」と言います。実際のトレーニング法としては数多くありますが、その中でも効率的に足指の機能を取り戻すための「YOSHIRO SOCKS」や「ひろのば体操」がそれにあたります。
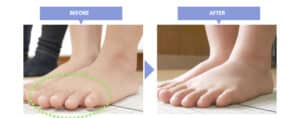
そのための条件が足指が「ひらいて伸びている」ことにあるのです。「YOSHIRO SOCKS」や「ひろのば体操」を行いながら土台を整えた上で、適切なトレーニング(リハビリテーション)もしくはウォーキングを行なっていくことで姿勢が良くなり、自然と変形していた膝も改善して行くことになります。「YOSHIRO INSOLE」を使えば矯正速度が格段に上がるので、日常生活に支障をきたしている人であればインソールの製作もお勧めします。下の写真のようにO脚で変形した膝でも、まっすぐになり膝の痛みもなくなっていくのです。関節可動域(ROM)訓練、下肢筋力増強訓練、バランス訓練などの理学療法は必須というわけではありません。また、タオルギャザリングでは足部の一部しか筋肉を鍛えることができませんので、できるだけウォーキングを習慣化することで足裏の筋肉をつけていくことが効率的であると言えます。
土台を整えた上で関節の動きを良くしていく
変形性膝関節症の方で人工膝関節置換術を行った方の多くは、膝だけでなくあらゆる関節の動きが硬くなっています。関節の動きが良いかどうかで痛みの改善速度も大きく変わります。接着剤でブロックが固められている状態か、ちょっと力を加えればブロックが動く状態かで考えると、どちらの方が膝をスムーズに動かせるかわかると思います。そこでYOSHIRO STUDIOでは、関節一つ一つの動きを取り戻すためにAKA治療を進化させた「SJA治療」を行います。SJA (Synovial Joints Approach)とは、AKA-博田法を習得した湯浅慶朗が、さらに進化させた仙腸関節機能障害に対するアプローチ法でもあり、足部からの姿勢制御コントロールを融合させた全く新しい治療法です。変形性膝関節症による痛みで人工関節置換術を希望されている方、術後で痛みが続いている方に最も効果を発揮します。
AKA-博田法とは?
AKA-博田法とは、Arthro Kinematic Approach(関節運動学的アプローチ)の略称で、関節運動学に基づき、関節神経学を考慮して、関節の遊び・関節の滑り等の関節包内運動(関節の中の動き)を治療する方法及び関節面の運動を誘導する方法と定義されています。宇都宮初夫(理学療法士)が物理医学の専門家である博田節夫医師と共同で1984年に開発した関節に対するアプローチ法です。欧米ではこの「関節機能障害(Joint Dysfunction)」は「関節が動き過ぎている、又はその動きが制限されているなどの関節のabnormal motionだと定義していますが日本では更に各関節の関節包内運動がどのように動いているのかが細かく研究されています。
AKA 関節運動学的アプローチ―博田法には、初版と第2版が販売されているが、それぞれで内容が異なる。以下は初版の序文である。
初版の序
1979年4月のことである.著者の一人,宇都宮初夫氏が米国出張から帰国し,出張中に受講した関節モビリゼーション(joint mobilization)についての報告がなされた.講義ノートや文献によれば,関節モビリゼーションは関節包内運動を治療する方法と述べられていたが,それが従来の運動療法の欠陥を補う手段として不可欠と直観し,ひさびさの興奮を覚えた.当時ようやく関節運動学が体系づけられ,関節包内運動と骨運動の関係は新鮮で興味深いものであった.しかしながら,治療技術を調べていくうちに期待は失望に変わった.そこには医学的に受け入れられる技術はほとんどなく,すべては旧態依然とした矯正術の域にとどまっていた.その中で,Kaltenbornのいう関節面の滑り法,離開法および凹凸の法則は関節運動学に基づく方法として,理論的に肯定できた.これらの方法をもとに,新しい技術を考案し,医療の中で使用できる治療法を開発することが急務と考えられた.
また、1989年に出された日本理学療法士協会の冊子には、宇都宮氏らがAKAと名称を定義し、技術を開発した経緯となっている。
AKAはとても素晴らしい技術です。しかしながら、理学療法士である宇都宮初夫氏は、問題の根本は「仙腸関節」ではなく「腰仙関節」にあるのではないかと考えました。関節のことを研究するとわかりますが、腰仙関節の可動域の低下による関節機能障害の状態と、仙腸関節の可動域低下による関節機能障害の状態では、まったく違ってきたからです。そこで宇都宮初夫氏は、関節の適応を「滑膜性の関節」だけとしたうえで関節機能障害とそれに関連する症候領域を発見し、2000年代に入って新たな技術を開発しました。それが関節ファシリテーション(Synovial Joints Facilitation; SJF)です。
私は、関節内運動学(Arthrokinematics)に基づく関節内運動及び関節の潤滑機構に基づく接近(close)技術を用いて、仙腸関節機能障害(Joint Dysfunction)を治療し、自動・他動運動における関節の動きを、量的・質的に改善する治療的運動技術。この治療法は実際の臨床に応用され、のべ6万人以上の方に試行錯誤をくり返しながら徐々に診断、治療技術として体系付けていきました。
手で軽く1~2mm関節を動かし、ほんのわずかな関節の動きを手で感じ治療を行います。ごくわずかな動きですので、患者様は痛みを感じることはありません。この治療手技はかなりの集中力と熟練を要し、誰でもできるというものではありません。SJA治療の際、一人の患者さんに要する時間は重症度によって異なります。治療頻度については2~4週に1度が一般的です。症状が落ち着いている場合は、半年に1度程度の治療で十分で、HIRONOBA_TRAININGと併用することで再発することはほとんどありません。どんなに重症である変形性膝関節症であっても、人工膝関節置換術後であっても、痛みとしびれに対する症状にはとても効果があります。下記の変形性膝関節症の方は、HIRONOBA-TRAININGを行った結果です。年齢・性別・活動量・重症度によって差はありますが、どんな状態であっても改善させることができるのです。
私自身もAKA医学会に所属していましたが、この腰仙関節の可動域の低下を引き起こす原因が、姿勢であり足指であると確信したため、腰仙関節や仙腸関節だけを治療しても元に戻るのではないかと思いました。そこで足趾筋機能と組み合わせ、再発率を限りなくゼロに近づけることに成功したのです。「ひろのば体操」や「YOSHIRO SOCKS」の開発経緯はそのためのものでした。ここではAKA博田法について動画で紹介したいと思います。
とても素晴らしい技術ですよね。手術を宣告された方であっても、徒手的な方法によって手術を回避できる。そんな技術があれば、日本の医療費圧迫を改善できるばかりでなく、要介護認定を受ける人が少なっていくことは間違いありません。